Введение
Аллергия на яд жалящих насекомых (ос, пчел, шмелей, шершней, муравьев) – наиболее часто встречающийся вид инсектной аллергии (ИА). Тяжелые и даже приводящие к летальному исходу реакции на яд жалящих насекомых известны давно, однако только в 1914 г. L. Waterhouse высказал предположение, а в 1930 г. R.L. Benson и H. Semenov доказали, что в основе этих реакций лежат иммунологические механизмы [1].
Аллергия на яд жалящих насекомых встречается среди 0,4–8,0 % населения некоторых зарубежных стран, а в разных регионах нашей страны – от 0,1 до 0,4 % [2]. Атопические заболевания зарегистрированы у 31–53 % больных аллергией на яд жалящих насекомых. Наибольшее число пациентов, сенсибилизированных к яду, – лица моложе 20 лет, из них до 38 % моложе 12 лет. Соотношение заболеваемости между мужчинами и женщинами составляет 2 : 1. Местные аллергические реакции на яд перепончатокрылых наблюдают у 2–19 % взрослого населения. Системные реакции, выявляемые у 0,8–5,0 % населения, составляют более 70 % аллергических реакций на яд жалящих насекомых [3].
Особенность аллергии на яд жалящих насекомых заключается в следующем: попадание аллергенов в организм происходит парентерально естественным путем, а стремительность развития и нарастающая тяжесть аллергической реакции нередко приводят к летальному исходу.
Этиология
Жалящие насекомые относятся к отряду перепончатокрылых Hymenoptera. Особенно важны два семейства: Vespidae, включающее настоящих ос (Vespula), длинных ос (Dolichovespula), шершней и бумажных ос (Polistinae), а также Apidae (пчелиных), к которым относятся медоносная пчела (Apis) и шмели (Bombus), и семейство муравьев (Formicidae). Аллергия может развиться на яд одного или нескольких видов жалящих насекомых. Яд перепончатокрылых насекомых содержит низкомолекулярные соединения (биогенные амины, аминокислоты, фосфолипиды), основные пептиды (мелиттин, апамин, МСD-пептид – Must Cell Degranulating peptide, кинины т.д.), высокомолекулярные белки и ферменты (ФЛА2, гиалуронидаза и др.).
Биогенные амины вызывают расширение и повышение проницаемости сосудов, боль. Пептиды и фосфолипазы оказывают токсические эффекты. Ферменты и высокомолекулярные пептиды могут вызывать аллергические реакции [2].

Осы – самая частая причина развития аллергических реакций на яд перепончатокрылых насекомых в России. Насекомые гнездятся в земле, их легко потревожить в процессе садовых работ. Осы концентрируются вокруг дворовых мусоросборников, районов пикников. Шершни, близкие по происхождению к осам, гнездятся в кустарниках, поэтому следует соблюдать особую осторожность при проведении работ по подрезанию веток. Осы строят гнезда с сотами на несколько особей. Гнезда размещаются под карнизами и балками, на чердаках и балконах. Пчелы чаще жалят весной и в начале лета, осы – в августе и сентябре [4].
Патогенез
При аллергии на яд жалящих насекомых возможны следующие типы реакции:
- аллергические (иммуноглобулин-Е-(IgE)-зависимые, IgЕ-независимые);
- токсические;
- псевдоаллергические.
Основным механизмом большинства (95–98 %) аллергических реакций на яд жалящих насекомых служит гиперчувствительность I типа, опосредованная выработкой аллергенспецифического IgE к аллергенам насекомых.
Гораздо реже при ИА наблюдаются иммунологические реакции III, IV типов (по Gell Coombs). ИА на ужаление, опосредованная иммунологической реакцией III типа, связана с продукцией массы антител IgG класса; III тип иммунологических реакций проявляется двумя клиническими формами: системной – сывороточной болезнью, и местной – феноменом Артюса.
Токсические реакции наблюдаются в 7 % случаев и развиваются при ужалении многочисленными насекомыми, тяжесть же течения осложнений зависит от их количества. В месте ужаления возникают болезненные ощущения и отек. Наряду с местными симптомами развиваются признаки общей интоксикации в результате геморрагического, гемолитического, нейротоксического и гистаминоподобного действий яда. Реакция здорового человека на ужаления несколькими десятками насекомых характеризуется местными проявлениями в виде боли, отека и гиперемии, а также ознобом, головной болью, тошнотой и рвотой. При ужалении 100–200 насекомыми развивается токсическая реакция средней тяжести, при одновременном ужалении 300–400 особями – тяжелая токсическая реакция, ужаления свыше 500 особей, как правило, смертельны. Обычно токсические реакции стихают в течение часа. Однако при множественных ужалениях проявление токсического действия яда более длительно и осложняется геморрагическим синдромом (гемолиз эритроцитов, гемоглобинурия), коллапсом, поражением нервной системы (бред, арефлексия, гиперсаливация, судороги, параличи), острым некрозом скелетных мышц, острой почечной недостаточностью, приводящими к летальному исходу [5].
Псевдоаллергические реакции могут быть следствием первичного неспецифического гистаминвысвобождающего действия некоторых компонентов яда. Они часто встречаются среди больных пигментной крапивницей, называемой также мастоцитозом. Причиной служит скопление в коже и во внутренних органах тучных клеток (мастоцитов), содержащих множество биологически активных веществ [3].
Клиника
Аллергические реакции на яд жалящих насекомых подразделяются на местные и системные.
В литературе представлены классификации аллергических реакций немедленного типа следующих авторов: H.L. Muller (1966), Molkhow (1972), А.В. Артамасовой (1973), Urbanek (1980), U.R. Muller (1990). Чаще всего в клинической практике применяется классификация U.R. Muller 1990 г. (табл. 1) [2].
Местные аллергические реакции встречаются среди 2–19 % взрослого населения Европы и Америки. Легкие местные реакции (наиболее частые) сопровождаются болью, ограниченной местом ужаления, преходящей эритемой и отеком. Реакции купируются обычно в течение нескольких часов [6].
Большая местная аллергическая реакция – отек в месте ужаления более 10 см, развивается спустя минуты или часы (10–15 часов) после ужаления и сохраняется более 24 часов. Гиперемия и отек быстро распространяются и сопровождаются мучительным зудом, сохраняются в течение 5–6 дней и постепенно исчезают спустя 8–12 дней. При ужалении в руку или ногу возможно распространение отека на всю конечность или появление локального отека области «от сустава до сустава». Нередко большие местные реакции на конечностях протекают с отеком лимофузлов, лимфангиитом, лихорадкой, ознобом, повышением температуры. Место укуса редко инфицируется из-за бактериостатического действия яда. Если отек возникает в полости рта и горла, это служит опасным прогностическим признаком, т.к. может возникнуть отек гортани. При опосредованной IgE поздней местной реакции отек и гиперемия кожи наблюдаются через 4–6 часов после ужаления [2]. В месте ужаления возможно также возникновение геморрагического некроза типа феномена Артюса, обусловленного развитием иммунологической реакции иммунокомплексного типа. Первые геморрагические очаги появляются через 1–2 часа, высыпания достигают максимальной выраженности через 6–10 часов после ужаления [3]. Примерно у 5 % больных с выраженной местной реакцией в анамнезе при повторном ужалении может развиться генерализованная системная реакция с жизнеугрожающим состоянием – анафилактическим шоком (АШ). Чаще всего большие местные реакции возникают на ужаление осами, пчелами, реже – шмелями и шершнями; в 30 % случаев больные не могу назвать вид ужалившего насекомого.
Системные аллергические реакции на яд жалящих насекомых выявляются среди 0,8–5 % населения. Различают I, II, III и IV степени системных поражений (табл. 1).
Системная реакция I степени: наблюдаются распространенная крапивница, зуд, недомогание, страх. Крапивница может быть локальной и генерализованной, чаще протекает по реагиновому типу. Почти всегда крапивница сопровождается сильным зудом, а волдыри могут носить сливной характер. Время развития реакции – менее 30 минут после ужаления насекомым. Длительность симптомов составляет от нескольких часов до 2–3 недель. К редким кожным проявлениям относят эритематозную, пятнисто-папулезную сыпь.
Системная реакция II степени: при присоединении к симптомам, характерным для I степени, еще двух или более, таких как ангионевротический отек, сдавление в груди, тошнота, рвота, диарея, боль в животе, головокружение, реакция расценивается как системная II степени. Ангиоотек может сопровождать крапивницу или возникать изолированно. Генерализованная крапивница или ангиоотек служат наиболее частой клинической манифестацией анафилаксии (92 %).
В отличие от местной реакции ангиоотек возникает вдали от места ужаления. Чаще ангиоотек бывает локализован в области головы, менее часто – в области конечностей. Возникновение отека в ротовой полости, в области шеи и воротниковой зоны считают опасным прогностическим признаком в связи с высоким риском развития асфиксии. Такие отеки встречаются примерно в 10 % случаев. При выраженном отеке возможно падение артериального давления – АД (гиповолемическая реакция). К начальным симптомам отека гортани относят покалывание в горле, удушье, затруднение глотания. Через 1–2 часа отмечают афонию, которая сохраняется в течение суток и более [3]. Приблизительно у трети больных возникают гастроинтестинальные симптомы (острая боль в животе из-за спазмов кишечника, сопровождающаяся рвотой и диареей). Спазм мускулатуры матки, вагинальные кровотечения (иногда ошибочно расцениваются как разрыв трубы). Описан аборт, связанный с системной реакцией.
Системная реакция III степени: при присоединении к перечисленным симптомам, характерным для II степени, еще двух или более симптомов, таких как диспное, стридор, одышка, расценивается как системная реакция III степени. Больные отмечают затруднение дыхания, вызванное острым нарушением проходимости бронхов, в сочетании с симптомами ринита и конъюнктивита. Приступ удушья протекает с характерной экспираторной одышкой, свистящим дыханием, кашлем с трудноотделяемой вязкой мокротой. Отек гортани также приводит к затруднению дыхания, выявляется экспираторный и инспираторный стридоры, которые часто сопровождаются свистящим шумным дыханием, осиплостью голоса. Аллергический отек легких (нарушение сосудистой проницаемости капилляров легких, острая левожелудочковая недостаточность). Респираторные симптомы могут исчезать спонтанно или после лечения в течение минут или часов. В тяжелых случаях необходима интубация или трахеотомия. Для трети больных может стать причиной смерти.
Системная реакция IV степени: помимо вышеперечисленных признаков выявляются падение АД, коллапс, потеря сознания, непроизвольное мочеиспускание, дефекация, цианоз. Случаи непроизвольной дефекации, мочеиспускания, сопровождающие АШ с генерализованными спазмами и бессознательным состоянием, являются следствием гипоксии вегетативных центров центральной нервной системы. Чаще всего симптомы АШ появляются в течение первых 15 минут после ужаления, причем раннее начало практически всегда ассоциируется с более тяжелым течением и, соответственно, выраженной симптоматикой заболевания. У лиц с АШ в 100 % случаев встречаются гемодинамические нарушения: снижение АД, слабость, головокружение. Другие типичные клинические симптомы АШ – диффузная эритема, сыпь, крапивница и/или ангиоотек, бронхоспазм, ларингоотек и/или нарушение сердечного ритма. У больного могут наблюдаться также такие признаки, как тошнота, рвота, головная боль, потеря сознания; в 5–8 % случаев – головная боль, судороги, боль в груди. Смерть может быть вызвана коллапсом, обструкцией дыхательных путей. Клинические симптомы АШ, вызванного ужалением насекомым, хотя и могут варьироваться по проявлениям и выраженности, но они ничем не отличаются от АШ любой этиологии [7, 8].
Скорость появления и нарастания симптомов служит индикатором тяжести состояния: реакции, развивающиеся спустя 1–2 минут после ужаления, наиболее тяжелые, отсроченные – более легкие. Поскольку жизнеугрожающие симптомы анафилаксии могут рецидивировать, больных следует наблюдать в течение первых 24 часов после первых проявлений заболевания (в 20 % случаев АШ может рецидивировать через 8–12 часов после первого эпизода).
К факторам, которые усиливают тяжесть АШ или влияют на его лечение, относят наличие у больного бронхиальной астмы, сопутствующих заболеваний сердечно-сосудистой системы, лекарственную терапию β-адреноблокаторами, ингибиторами ангиотензинпревращающего фермента и моноаминооксидазы, нестероидными противовоспалительными средствами. В таких случаях, с одной стороны, усиливается реакция дыхательных путей на высвобождаемые при анафилаксии медиаторы воспаления, с другой – уменьшается влияние адреналина: наряду с тяжелой степенью анафилаксии появляются парадоксальная брадикардия, гипотензия, тяжелый бронхоспазм.
Наибольшее число летальных случаев от ИА, регистрируемых в группе лиц старшего возраста, связывают с наличием сопутствующих сердечно-сосудистых заболеваний, приемом лекарств и наличием других возрастных патологических изменений в организме [7].
Диагностика
Диагностика аллергии на яд перепончатокрылых основывается на анализе анамнеза, клинических проявлений, выявлении IgE-зависимого механизма аллергии путем постановки кожных тестов и определении специфических IgE-антител к яду насекомого в сыворотке пациента.
При подозрении на ужаление перепончатокрылым насекомым необходимо получить ответ на следующие вопросы:
- чем занимался пациент до ужаления?
- где произошло ужаление? Число ужалений? Место ужаления? Осталось ли жало в месте ужаления?
- тип активности насекомых в этом регионе?
Также необходимо оценить:
- симптомы, развившиеся после контакта с насекомым (местные, системные);
- объем оказанной первой помощи и ее эффективность;
- временнóй интервал между контактом с насекомым и возникновением реакции;
- наличие в анамнезе реакций при контакте с насекомыми;
- наличие других аллергических реакций у пациента и его родственников;
- характер профессии и вида деятельности пациента [6].
Кожные тесты с аллергенами яда пчел и ос проводят методом prick-теста и внутрикожного введения препарата. Постановку кожных тестов целесообразно проводить не ранее чем через 2–3 недели после системной реакции во избежание ложноположительных результатов [3].
Для диагностики ИА применяют следующие аллергологические исследования in vitro:
- радиоаллергосорбентный тест используют для определения аллерген-специфических IgE к инсектным аллергенам;
- иммуноферментный метод применяют с целью определения аллерген-специфических IgE, IgG;
- иммуноблотинг используют для выявления сенсибилизации к отдельным антигенам.
В России для проведения диагностики in vitro используют аллергены тел и яда ос, пчел, шершня, муравьев.
Лечение
Лечение складывается из симптоматической терапии острой реакции и профилактической предсезонной аллергенспецифической иммунотерапии аллергенами из тел и яда ос и пчел.
Цели лечения:
- купирование симптомов аллергии;
- восстановление нарушенных
- в результате реакции функции органов и систем;
- нормализация общего состояния пациента.
Лечение местных реакций на яд перепончатокрылых насекомых. При аллергической местной реакции применяют холод, наружную терапию топическими противозудными препаратами (диметинден гель, дифенгидрамин). Больному дают антигистаминный препарат II поколения (лоратадин, цетиризин и др.). При сильно выраженной локальной реакции назначают топические глюкокортикостероиды (ГКС) нефторированного ряда (метилпреднизолона аципонат, мометазона фуроат и др.). В наиболее тяжелых случаях местной реакции обоснованно назначение 2–3-дневного курса преднизолона в дозе 30–40 мг/сут.
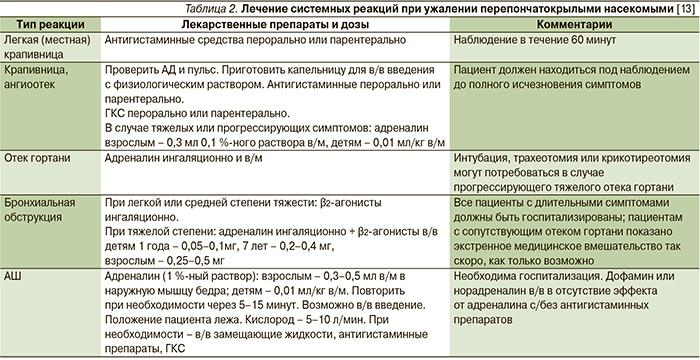
Лечение системных реакций на яд перепончатокрылых насекомых. При лечении острых эпизодов при анафилаксии скорость оказания помощи имеет критическое значение [9]. Препаратом выбора считается адреналин, все остальные средства входят в состав дополнительной терапии. Адреналин оказывает стимулирующее влияние на α- и β-адренорецепторы, вызывает сужение сосудов органов брюшной полости, кожи и слизистых оболочек, повышает артериальное давление. Стимулируя β-адренорецепторы сердца, адреналин способствует значительному усилению и учащению сердечных сокращений. Он вызывает расслабление гладкой мускулатуры бронхов и кишечника. Кроме того, адреналин препятствует высвобождению из тучных клеток и базофилов гистамина, других медиаторов аллергии немедленного типа. Всегда надо помнить, что адреналин – это жизнеспасающая инъекция при анафилаксии. Противопоказаний к применению адреналина для лечения анафилаксии практически нет. Необходима определенная осторожность при назначении препарата лицам с тахиаритмией, кардиомиопатией. Предпочтительным остается внутримышечное (в/м) введение адреналина в передне-латеральную поверхность бедра. В/м введение обеспечивает высокую и быструю биодоступность препарата с пиком концентрации через 8 ± 2 минуты (при подкожном введении – через 34 ± 14 минут). Продолжительность эффекта – 1–4 часа. Возможны повторные инъекции каждые 5–15 минут. После инъекции адреналина больным нельзя сразу садиться или вставать, т.к. это может приводить к синдрому пустой нижней полой вены/пустого желудочка и внезапной смерти [10].
Внутривенное (в/в) введение показано пациентам с тяжелой анафилаксией, не ответившим на в/м инъекцию, или при сердечно-сосудистом коллапсе (доза – 0,1 мкг/кг/мин). Ингаляционный путь введения адреналина эффективен при отеке слизистой оболочки полости рта и ангиоотеке верхних дыхательных путей при распылении через небулайзер. При невозможности осуществить в/в инфузию используется введение адреналина под язык или внутрикостное (в/к) введение специальным шприцем.
К дополнительным средствам терапии анафилаксии относят [11]:
- кислород (через маску) со скоростью подачи 6–8 л/мин;
- введение коллоидных и кристалловидных растворов для восстановления объема циркулирующей крови;
- ГКС не рассматривают как препараты первой линии лечения анафилаксии; для в/в введения могут использоваться гидрокортизон или метилпреднизолона ацетат;
- ингаляционные β2-агонисты, вводимые с помощью спейсера или через небулайзер, могут быть использованы как дополнительная терапия бронхоспазма, связанного с анафилаксией;
- антигистаминные препараты Н1- и Н2-блокаторы могут быть полезными при легких проявлениях аллергических реакций, т.к. исследования показали, что комбинация этих препаратов дает более выраженный эффект по сравнению с изолированным использованием Н1-блокаторов;
- глюкагон обязательно вводится пациентам, получающим β-адреноблокаторы (1–5 мл болюсно, затем титруется); глюкагон оказывает как инотропное, так и хронотропное действие на сердце [12].
Алгоритм лечения системных реакций при ужалении перепончатокрылыми насекомыми в зависимости от типа реакций отражен в табл. 2.
Обязательные противошоковые мероприятия проводятся на месте развития анафилаксии. Их знание обязательно для врача любой специальности.
Противошоковые мероприятия:
- уложить больного в положение
- с опущенным головным концом, голову повернуть в сторону, выдвинуть нижнюю челюсть, удалить имеющиеся зубные протезы, фиксировать язык;
- выше места ужаления наложить жгут (на 20 минут);
- обколоть место ужаления 0,3–0,5 мг раствора адреналина с 4,5 мл физиологического раствора;
- удалить жало, приложить пузырь со льдом или грелку с холодной водой;
- ввести 0,3–0,5 мл 0,1 %-ного раствора адреналина внутримышечно в передне-латеральную поверхность бедра с интервалами 5–10 минут (максимальная разовая доза – 0,5 мг для взрослых, 0,3 мг – для детей).
В отсутствие эффекта раствор адреналина необходимо ввести в/в на 20 мл 0,9 %-ного физиологического раствора (адреналин нельзя разводить в растворе глюкозы или гидрокарбоната натрия). Общая доза адреналина не должна превышать 2 мл 0,1 %-ного раствора. Следует отметить, что повторное введение малых доз адреналина более эффективно, чем однократное введение большой дозы; подача кислорода (6–8 л/мин) через лицевую маску или орофарингеальный доступ через мундштук; в/в введение изотонического раствора хлорида натрия для восстановления объема циркулирующей крови (1–2 литра быстро, 5–10 мл/кг в первые 5–10 минут для взрослых и 10 мл/кг для детей); если артериальное давление не стабилизируется, срочно начать в/в капельное введение норадреналина (или дофамина) 0,2–1,0–2,0 мл на 400 мл физиологического раствора; внутримышечно или в/в струйно ввести ГКС: преднизолон 90–150 мг или гидрокортизон 200–400 мг, меньшие дозы неэффективны; внутримышечно ввести 2,0 мл 0,1 %-ного раствора клемастина или 2,0 мл 2 %-ного раствора хлоропирамина; при бронхоспазме в/в вводится 10 мл 4 %-ного раствора аминофиллина на физиологическом растворе, небулайзеротерапия (сальбутамол 2,5 мг на 1,5 мл физиологического раствора); в случае необходимости специализированной бригадой проводятся реанимационные мероприятия.
Дозы вводимых лекарственных препаратов и тактика врача определяются клинической картиной, но во всех случаях необходимо в первую очередь введение адреналина. Поскольку жизнеугрожающие симптомы анафилаксии могут рецидивировать, больных обязательно следует наблюдать в течение первых 24 часов после первых проявлений заболевания (в 20 % случаев АШ может рецидивировать через 8–12 часов после первого эпизода). Каждый больной, перенесший АШ, подлежит госпитализации в реанимационное отделение, где проводится инфузионная терапия преднизолоном 1–2 мг/кг каждые 6 часов, физио-логическим раствором из расчета 5–10 мл/кг массы тела пациента. Вводятся антигистаминные препараты в/в. При резистентной гипотонии назначают дофамин (400 мг в 500 мл физиологического раствора, скорость введения – 2–20 мкг/кг/мин) под контролем АД (> 90 мм рт. ст.).
Через 1–2 дня из реанимационного отделения больного переводят в аллергологическое или терапевтическое отделение, где ему продолжают гормональную терапию преднизолоном перорально в дозе 10–15 мг в течение 10 дней; назначают антигистаминные препараты II поколения, контролируют функции почек, печени, сердца, проводят электрокардиографию, консультацию невропатолога.
Аллергенспецифическая иммунотерапия (АСИТ) является методом патогенетической терапии, позволяющим снизить повышенную чувстви-тельность организма к аллергенам жалящих насекомых. АСИТ проводится в осенне-зимний период – вне сезона вылета насекомых. Данный метод терапии осуществляется высококвалифицированными аллергологами в специализированных ста-ционарах при наличии отделения интенсивной терапии, т.к. существует угроза развития анафилак-сии [14].
Профилактика
Для того чтобы избежать или значительно снизить вероятность ужаления, больной должен соблюдать ряд простых мер предосторожности:
- выходить на улицу в одежде, максимально закрывающей тело, для одежды выбирать светлые тона;
- не ходить босиком по траве (из-за опасности наступить на насекомое);
- не использовать для лечения прополис;
- избегать посещения пасек и рынков, пикников;
- на протяжении летних месяцев иметь при себе набор неотложной помощи и уметь им пользоваться;
- избегать сильных физических нагрузок (пот привлекает насекомых);
- помнить, что гнезда насекомых могут быть в траве, кустарниках, на чердаках, в заброшенных помещениях;
- в летние месяцы иметь быстродействующий инсектицид в аэрозоле;
- не убивать насекомое около гнезда или улья;
- не пользоваться духами, лаками, кремами, т.к. их запах привлекает насекомых;
- не делать резких движений вблизи осы или пчелы;
- обязательно носить головной убор, т.к. запутавшееся в волосах насекомое обязательно ужалит.



