По данным Международной диабетической федерации (IDF), сахарным диабетом (СД) в мире страдают более 382 млн человек, а к 2030 г. на фоне увеличения средней продолжительности жизни это число возрастет до 592 млн [1]. В общей структуре заболевания 95 % приходится на СД 2 типа (СД2)и 5–7 % на СД – 1 (СД1). При СД1 наблюдается деструкция β-клеток поджелудочной железы, обычно приводящая к абсолютной недостаточности инсулина. В связи с этим единственным способом лечения СД1 остается инсулинотерапия. В настоящее время существует достаточно доказательств того, что самоконтроль уровня глюкозы крови (СГК) способствует обеспечению хорошего контроля гликемии у пациентов с СД1 и СД2, получающих терапию инсулином [2–4]. Однако остается дискутабельным вопрос об эффективности СГК для пациентов с СД2, не получающих инсулин. Такие исследования, как UKPDS и DCCT, показали, что хороший гликемический контроль, оцениваемый по показателю гликированного гемоглобина (HbA1c), значительно снижает риск микро- и макроваскулярных осложнений. Принимая во внимание постоянно растущие затраты на лечение пациентов с СД2, очень важно определить оправданность и эффективность применения средств самоконтроля уровня глюкозы крови для пациентов, не получающих инсулин.
Проведение СКГ стимулирует пациентов и лечащих врачей на совместную работу для сбора, интерпретации и использования полученных данных. С учетом основных патогенетических механизмов развития СД2, таких как инсулинорезистентность и инсулиновая недостаточность, в лечении СД2 используются диетотерапия, физическая нагрузка, пероральные сахароснижающие препараты и инсулин. Лечение СД – это длительный, пожизненный процесс, в котором должен участвовать не только врач, но и пациент. В связи с этим успех проводимого лечения зависит от того, насколько больной может управлять своим заболеванием. Грамотное управление диабетом возможно при наличии медицинских знаний о заболевании, высоком уровне мотивации на достижение компенсации. В то же время известно, что пациенты с СД могут осуществлять грамотное управление диабетом только при активной помощи врача. Врач должен не только обследовать пациента и подобрать ему адекватную терапию, но и научить больного жить с диабетом, осуществлять длительное терапевтическое наблюдение за своим заболеванием.
Одним из основных элементов управления СД служит контроль углеводного обмена, который пациент осуществляет в домашних условиях. Это крайне важно для снижения риска развития микро- и макрососудистых осложнений: ретино-, нефро-, нейропатии, поражения коронарных артерий, периферических сосудов и т.д. Хроническая гипергликемия остается основной причиной развития осложнений и инвалидизации пациентов с СД.
Эффективное управление диабетом подразумевает достижение целевых параметров с помощью постоянного проведения СГК. В настоящее время большинство пациентов с СД проводят постоянный СГК, однако не всегда он качественный. Особенно это касается пациентов с СД2, не получающих терапию инсулином. Использование даже самых современных средств самоконтроля не всегда приводит к улучшению гликемического индекса, т.к. не всегда правильно интерпретируются полученные результаты и своевременно проводится коррекция сахароснижающей терапии. Для поддержания адекватного гликемического контроля каждого пациента с диабетом врач информирует о целевом уровне HbA1c, гликемии натощак, постпрандиальной гликемии. Достижение целевых параметров глюкозы крови проще при использовании структурированного подхода к его проведению. С целью оценки эффективности структурированного подхода к анализу уровня глюкозы крови пациентов с плохо контролируемым СД2, не получающих инсулин, было проведено 12-месячное проспективное кластерно-рандомизированное многоцентровое исследование, которое включило 483 пациента с HbA1c ≥ 7,5 %, из 34 медицинских центров США. Центры были рандомизированы следующим образом: группа активного контроля (ГАК) и группа структурированного испытания (ГСИ), пациенты которой как минимум ежеквартально использовали структурный СГК. Врачи и пациенты группы ГСИ были обучены использованию специальных бумажных форм для записи/интерпретации 7-точечных профилей глюкозы крови в течение 3 последовательных дней. Конечная точка была представлена уровнем HbA1c, измеренным через 12 месяцев; 12-месячный анализ всех включенных пациентов (ГАК, n = 227; ГСИ, n = 256) показал существенно большие снижения средних показателей в группе ГСИ по сравнению с группой ГАК: -1,2 % (0,09) по сравнению с -0,9 % (0,10); Δ = -0,3 %; (р = 0,04). Анализ протоколов (ГАК, n = 161; ГСИ, n = 130) выявил даже большие снижения средних значений уровня HbA1c в группе ГСИ по сравнению с группой ГАК: -1,3 % (0,11) по сравнению с -0,8 % (0,11); Δ = -0,5 %; (р = 0,003). Значительно большее число пациентов группы ГСИ получили рекомендации по изменению лечения на приеме/консультации по прошествии 1 месяца по сравнению с пациентами группы ГАК независимо от исходного уровня HbA1c: 179 (75,5 %) человек по сравнению с 61 (28,0 %); (р < 0,0001). Среди пациентов групп ГСИ и ГАК были выявлены значительные (р < 0,0001) улучшения общего состояния здоровья. Данное исследование продемонстрировало, что адекватное использование структурированного самоконтроля уровня глюкозы крови значительно улучшает контроль гликемии и способствует своевременному, более интенсивному изменению терапии пациентов с СД2, не получающих инсулин [5, 6].
Структурировать самоконтроль рекомендует и IDF. Это помогает более точно интерпретировать полученные результаты и принимать соответствующие терапевтические решения. Эффективность такого подхода к проведению СГК была оценена еще в одном исследовании – PRISMA, в котором изучалось влияние структурированного СГК на гликемический контроль пациентов с СД2, не получающих инсулин. Это проспективное многоцентровое открытое рандомизированное контролируемое исследование продолжительностью 12 месяцев с целью оценки эффективности структурированной программы обучения и самоконтроля больными СД2, получавшими пероральные сахароснижающие препараты и диету. Исследование проведено в 39 клиниках Италии. Были рандомизированы 1024 пациента: 501 был включен в группу интенсивного структурированного мониторинга (ИСМ) и 523 – в группу активного контроля (АК). В исследование были отобраны пациенты в возрасте 35–75 лет с длительностью СД2 1–10 лет и уровнем HbA1c 7,0–9,0 %.
Стратификация осуществлена по типу самоконтроля: группа ИСМ – контроль гликемии перед завтраком, обедом, через 2 часа после обеда, перед ужином 3 дня в неделю (1 выходной и 2 рабочих дня). При каждом визите к врачу коррекция терапии по данным СГК, НbА1с, оценка дневника питания, физической активности. Показатели гликемии переносились с глюкометра на компьютер. Группа АК (активного контроля СКГ, проводился по 4 точкам за 3 дня до визита к врачу: исходно, через 6 и 12 месяцев). Коррекция терапии осуществлена по данным НbА1с. Цель терапии: HbA1c < 7 %, гликемия натощак и перед обедом < 6, 1 ммоль/л, колебания гликемии до и после еды не более 2,7 ммоль/л. В группе ИСМ уровень HbA1c снизился на 0,39 %, в группе АК – на 0,27 %. Разница между группами составила 0,12 % (95 % CI – от 0,210 до 0,024; р = 0,013). В группе ИСМ 74,6 %, в группе АК 70,1 % больных достигли цели лечения (р = 0,131). В группе ИСМ достоверно чаще, чем в группе АК (р = 0,001), проводилась коррекция терапии при визитах 2, 3, и 4. Различие между группами не было статистически значимым. Легкие гипогликемические состояния чаще регистрировались в группе ИСМ, чем АК; 1,32 против 0,42 события на одного пациента в год. Два тяжелых эпизода гипогликемии были зарегистрированы у пациентов, получавших препараты группы сульфонилмочевины. При оценке динамики массы тела было отмечено, что индекс массы тела уменьшился в группе как ИСМ, так и AК. Различие между группами 20,58 (20,76 до 20,40) против 20,28 (20,44 до 20,13), р = 0,014. С целью оценки качества жизни в обеих изучаемых группах проведено заполнение опросников. Оценка качества жизни не выявила существенного различия между группами ИСМ и АК, за исключением вопросов, касающихся здоровья (20,92 против 20,10; р = 0,024).
Таким образом, интенсивный структурированный самоконтроль позволяет оптимизировать терапию, повышать мотивацию пациентов на улучшение показателей гликемии и большему числу пациентов достигать снижения НbА1с, модифицировать образ жизни, своевременно выявлять бессимптомные гипогликемии. Снижение НbА1с в обеих группах связано в первую очередь с частыми посещениями врача и проведением обучения. Интенсивный самоконтроль уменьшает врачебную инертность и помогает индивидуализировать лечение на основе получаемых результатов. Было показано, что повышение качества самоконтроля возможно за счет использования структурированного подхода [6]. Однако существуют факторы, препятствующие повышению эффективности структурированного самоконтроля.
К ним относятся:
Недопонимание пациентами преимуществ самоконтроля, к которым в первую очередь относится возможность быстрого и достоверного определения уровня глюкозы крови в любое время суток. До настоящего времени СГК остается единственным методом коррекции сахароснижающей терапии.
Отсутствие коррекции терапии на основании результатов СГК.
Технические ошибки, совершаемые пациентами при проведении тестов.
Использование неточных систем для мониторинга гликемии в домашних условиях.
Неправильные условия эксплуатации приборов для мониторинга гликемии.
Было показано, что если подвергнуть систему мониторинга гликемии и тест-полоски кратковременному воздействию (15 мин) высокой температурой (42° C) при влажности 83 %, то это может привести к завышению показателя глюкозы по отношению к истинному результату на 30,1 %. Это смещение клинически значимо и может приводить к принятию неправильного решения по коррекции терапии. Для того чтобы минимизировать подобную ошибку, глюкометры и тест-полоски должны использоваться в соответствии с инструкцией [7].
Не каждый пациент внимательно изучает инструкцию приобретенного глюкометра. Поэтому часто возникают проблемы, связанные с эксплуатацией прибора. Технические ошибки при выполнении теста в первую очередь связаны с техникой нанесения капли крови на тест-полоску. Последние модификации приборов упрощают технику нанесения капли крови – требуется минимальное количество крови: полоска, как капилляр, сама втягивает необходимое количество крови или равномерно впитывает ее. Необходимое для анализа время составляет около 5 секунд. В соответствии с международными рекомендациями большинство современных глюкометров оценивают значение глюкозы в плазме. Нарушения условий хранения тест-полосок влияет на качество проведения исследования. Тест-полоски к глюкометру имеют определенный срок годности, не любят свет и влагу, поэтому их необходимо хранить в оригинальной упаковке с плотно закрытой крышкой и при комнатной температуре. Открытая упаковка полосок хранится не более 3–6 месяцев за исключением тест-полосок Акку-Чек срок годности не зависит от даты вскрытия упаковки. Общий срок годности тест-полосок Акку-Чек составляет 18 месяцев с даты производства. Полоски с истекшим сроком годности могут показывать неправильные результаты. Повторному использованию полоски не подлежат [7]. Несоблюдение элементарных подходов «правильного» проведения СГК приводит к нерациональному расходованию тест-полосок, «низкой» информативности самоконтроля.
При проведении самоконтроля необходимо использовать приборы высокой точности, которые должны соответствовать DIN EN ISO 15197:2003 – признанный международный стандарт, в котором приводятся требования к техническим характеристикам глюкометров в отношении точности. В этом стандарте говорится о том, что ≥ 95 % результатов измерения ГК при помощи глюкометра должны находиться в диапазоне ± 15 мг/дл результатов, соответствующих процедуре измерения производителя, при концентрациях глюкозы < 75 мг/дл, и в пределах ± 20 % при концентрациях глюкозы ≥ 75 мг/дл. В обновленной версии стандарта Международной организации по стандартизации (ISO), которая опубликована в 2012, описаны более жесткие критерии минимальной точности для глюкометров. В текущем проекте стандарта ISO 15197 говорится о том, что ≥ 95 % результатов измерений глюкометра должны находиться в пределах ± 15 мг/дл результатов, соответствующих процедуре измерения производителя, при концентрациях глюкозы < 100 мг/дл и в пределах ± 15 % при концентрациях глюкозы ≥ 100 мг/дл.
Чтобы получить знак соответствия стандартам качества и безопасности Европейского Союза (CE), производители приборов для измерения уровня глюкозы в крови в Европе должны представить доказательство соответствия своей продукции стандарту ISO. Тем не менее, опубликованное в 2010 году качественное исследование показало, что более 40 % исследованных систем не соответствуют критериям минимальной точности стандарта ISO.
Была проведена оценка стандарта качества измерений для широкого ряда существующих систем контроля уровня глюкозы в крови, имеющихся на рынке, т.е. всех тех, которые имеют маркировку CE. Требованиями к точности DIN EN ISO 15197:2003 в общей сложности прошли оценку 43 прибора для измерения уровня глюкозы в крови 19 производителей.
Из 34 систем, прошедших полную оценку, 7 систем не соответствовали минимальным требованиям к точности стандарта ISO. По результатам исследования глюкокометры Акку-Чек показали полное соответствие действующим стандартам, регламентирующим точность глюкометров. Очевидно, что знак CE не гарантирует, что все системы контроля уровня глюкозы в крови обеспечивают точность в соответствии со стандартом. Поскольку при использовании неточных систем возникает опасность выбора ошибочного метода лечения, чтобы гарантировать соблюдение стандартов качества, необходимо проводить регулярную и стандартизированную оценку приборов для измерения уровня глюкозы в крови [8].
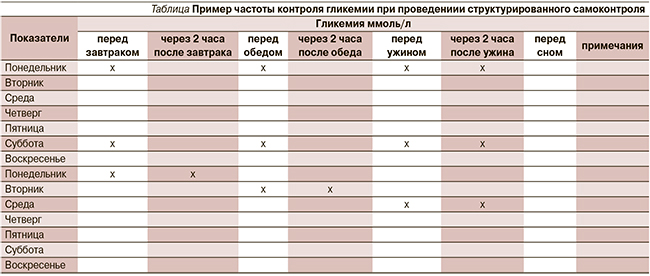
Для более качественного проведения СГК желательно использовать современные глюкометры, соответствующие стандарту ИСО-2013. Предлагаемые средства СГК дают достаточно точные результаты. Для большинства современных глюкометров допустимое расхождение с лабораторным методом не превышает 15 %. Наименьшие расхождения наблюдаются в диапазоне от 3 до 14 ммоль/л [8]. Чтобы быть уверенным, будто пациент получает правильные результаты при проведении СГК, врач обязан проверять технику проведения анализа. Рекомендуемая частота контроля гликемии в зависимости от типа СД отражена в международных и национальных руководствах по лечению СД. Всем пациентам с СД2, получающим любую терапию (за исключением инсулинотерапии), частота контроля должна быть не менее 1 раза в день в разное время суток, полный профиль гликемии должен составляться 1 раз в неделю, для пациентов, находящихся на диете, – 1 раз в неделюв разное время суток (см. таблицу).
Дополнительный контроль гликемии может потребоваться при ухудшении значений HbA1с, изменении образа жизни (питания, физических нагрузок, во время путешествий, обострения сопутствующих заболеваний, при изменении образа жизни, изменении физической активности, коррекции терапии, склонности к гипогликемиям или эпизодам бессимптомной гипогликемии, беременности, стрессе, нарушении функции почек). Ведение дневника самоконтроля – обязательная составляющая эффективного структурированного самоконтроля.
Однако с учетом того что подбор сахароснижающей терапии проводится индивидуально, требуется индивидуализировать и рекомендации по частоте и времени проведения СГК для каждого больного СД2.
Структурированный систематизированный самоконтроль включает не только контроль гликемии, но и постоянное обучение пациента, более активное взаимодействие с врачом. Он остается неотъемлемой частью комплексной терапии СД2 как хронического заболевания, позволяет управлять им более эффективно, препятствовать развитию острых и хронических осложнений. Структурированный самоконтроль способствует более активному вовлечению пациента в лечебный процесс, созданию стойкой мотивации на достижение цели и повышению комплаентность к проводимой терапии.


