ронические заболевания печени занимают лидирующие позиции среди причин, приводящих к утрате трудоспособности, инвалидизации и смертности от заболеваний органов пищеварения. При этом на фоне повсеместного увеличения числа лиц, злоупотребляющих алкоголем, страдающих сахарным диабетом, ожирением, метаболическим синдромом, все большее значение приобретает проблема изучения жировой болезни печени (ЖБП), частота которой растет и не имеет тенденции к снижению.
ЖБП включает стеатоз (жировуюинфильтрацию) печени, алкогольный и неалкогольный стеатогепатит(СГ), фиброз с возможным исходом в цирроз печени (ЦП).
У здоровых лиц содержание жира в печени не превышает 1,5 % от ее массы; если количество липидов достигает 2–3 %, то мелкие капли жира обнаруживаются в гепатоцитах при световой микроскопии, что расценивается как патологическое состояние – стеатоз печени (СП). Основной состав жиров печени представлен триглицеридами, синтезируемыми из жирных кислот и глицерофосфата.
Вследствие того что в течение многих лет печеночно-клеточная функция существенно не нарушается, СП не диагностируется или диагностируется случайно при выявлении отклонений в лабораторных показателях. При прогрессировании заболевания, появлении признаков воспаления и фиброза развивается СГ. Эпидемиологические исследования свидетельствуют, что основным причинным фактором его развития является алкоголь (более 65 % случаев).
Распространенность неалкогольной жировой болезни печени (НАЖБП) составляет 20–35 %, однако среди лиц с ожирением, особенно морбидным, она встречается еще чаще, достигая 90 % [8]. Многие годы СП считался относительно доброкачественным заболеванием, поскольку функция печени при нем страдает незначительно, однако накопленный опыт показал, что при данном состоянии увеличивается риск сердечно-сосудистых заболеваний, сахарного диабета типа 2.
В 1980 г. Ludwig впервые ввел новое понятие “неалкогольный стеатогепатит” (НАСГ), являющийся самостоятельной нозологической единицей, для которой характерны повышение активности ферментов печени в крови и морфологические изменения в биоптатах печени, подобные таковым при алкогольном гепатите. Однако пациенты с НАСГ не употребляют алкоголь в количествах (в среднесуточной дозе 40 г и больше чистого этанола для мужчин и 20 г и больше для женщин), способных вызывать повреждение печени [5].
Распространенность НАСГ в общей популяции неизвестна. По результатам аутопсии, СГ наблюда-ется примерно у 6 % больных, среди пациентов, которым проводилась биопсия печени, на НАСГ приходится 7–9 %, в то время как алкогольный гепатит встречается в 10–15 раз чаще. Заболевание, как правило, развивается в возрасте 40–60 лет; женщины болеют чаще (соотношение мужчин и женщин – 1 : 3). По данным Клиники пропедевтики внутренних болезней, гастроэнтерологии и гепатологии им. В.Х. Василенко ММА им. И.М. Сеченова, доля НАСГ в структуре хронических заболеваний, при которых проводилась биопсия печени, составила 5,2 % [3].
Трансформация СП в СГ включает ряд патогенетических звеньев, сходных при алкогольном и неалкогольном поражениях. Механизм прогрессирования алкогольного и неалкогольного СГ описывается моделью “двойного удара”. “Первый удар” – формирование СП при ожирении, особенно висцеральном,
а также в результате токсического действия этанола, приводит к тому, что в печени нарушается обмен липидов, сопровождающийся увеличением содержания свободных жирных кислот, снижением скорости β-окисления последних в митохондриях, повышением продукции триглицеридов и холестерина. По мере накопления жира печеночная клетка становится все более уязвимой и чувствительной к токсическим влияниям. Алкоголь и другие токсины в реакциях окисления индуцируют избыточную продукцию и накопление в гепатоците свободных радикалов, других токсичных метаболитов. В процессе оксидантного стресса (“второй удар”) отмечается чрезмерная мобилизация свободных ионов железа из ферритина, что увеличивает содержание гидроксильных радикалов. Свободные радикалы запускают реакции перекисного окисления липидов, продукцию провоспалительных цитокинов, включая фактор некроза опухоли α, интерлейкин-6 и -8. Эти патологи-
ческие реакции приводят к некрозу гепатоцитов и развитию воспалительной клеточной инфильтрации как в портальных трактах, так и в дольках [6, 10].
Клинически ЖБП на стадии СПхарактеризуется малосимптомнымили бессимптомным течением. Чащевсего при обследовании отмечается умеренное увеличение размеров печени без проявлений, характерных для ее хронических заболеваний. Некоторые пациенты предъявляют жалобы на незначительный дискомфорт в животе, чувство тяжести или боль в правом верхнем квадрантеживота, слабость, недомогание. Основным методом инструментальной диагностики ЖБП является ультрасонография (точность до 80–85 %), легко позволяющая выявлять признаки заболевания: значительное повышение эхогенности паренхимы, увеличение затухания эхосигнала, сглаженность сосудистого рисунка, гепатомегалию. Другим перспективным методом является непрямая эластография, дающая возможность без инвазивного вмешательства оценивать выраженностьфиброза печени. Компьютерная или магнитно-резонансная томография, контрастная ангиография также используются в диагностике, однако из-за высокой цены и/или обременительности их применение для первичной диагностики ограничено. К сожалению, отличить стеатоз печени СП от СГ без биопсии невозможно. Для гистологической картины последнего характерны крупнокапельная жировая и баллонная дистрофия гепатоцитов, воспалительная инфильтрация печеночных долек, возможен перивенулярный фиброз.
Степень фиброза печени во многом определяет тяжесть болезни. К отдельным факторам риска развития фиброза у больных НАСГ относятся ожирение, возраст старше 50 лет, принадлежность к белой расе, сахарный диабет, артериальная гипертензия, женский пол, соотношение аланинаминотрансфераза/аспартатаминотрансфераза (АЛТ/АСТ) в сочетании с умеренным повышением уровня щелочной фосфатазы (ЩФ) и гамма-глутамилтранспептидазы (ГГТП), низкий уровень тромбоцитов. У больных НАСГ часто определяются нарушения липидного спектра, тогда как гипербилирубинемия, снижение протромбинового индекса и уровня альбумина встречаются редко. Поскольку у данной категории больных в обязательном порядке должно быть исключено злоупотребление алкоголем, дополнительную информацию дают высокий уровень
ГГТП, ферритина, преобладаниеподъема АСТ [7, 9].
В 8–10 % случаев ЖБП развивается под влиянием хроническойинтоксикации, обусловленнойприемом психоактивных веществ и лекарственных препаратов, а также перманентным воздействием факторов окружающей среды: воздуха, питьевой воды, продуктов питания, загрязненных органическими соединениями и тяжелыми металлами. Частота развития первичной ЖБП вследствие прямого влияния лекарственной терапии достигает 5 %. Среди препаратов, способных привести к ЖБП в режиме монотерапии, необходимо выделить ацетилсалициловую кислоту, амиодарон, коримоксазол, верапамил, ибупрофен, индометацин, кетоконазол, метилдопу, напроксен, нифедипин, парацетамол, преднизолон, рифампицин, тетрациклин. Риск развития ЖБП увеличивается при полифармакотерапии/полипрагмазии. Как показывают наши данные, пациенты в возрасте старше 60 лет в 55 % случаев получают до 5 препаратов единовременно, в 42 % – 6–9, 10 и более лекарственных средств принимают 3 % больных, что, естественно, не может не сказаться на состоянии гепатобилиарной системы. Клинические наблюдения за пациентами, страдающими ЖБП, показывают, что заболевание нередко (до 33 % случаев) сопровождается патологией желчевыделительной системы (дискинезией желчного пузыря и/или сфинктера Одди, хроническим холециститом, желчнокаменной болезнью).
В настоящее время не существует стандартного метода лечения ЖБП, алкогольного или неалкогольного СГ, поэтому основная цель терапии состоит в улучшении биохимических показателей, характеризующих воспаление и цитолиз, замедлении и блокаде фиброгенеза. При определении тактики ведения пациентов учитываются основные этиологические факторы и сопутствующие заболевания. В любом случае терапия должна начинаться с изменения образа жизни, под которым подразумевают отказ от употребления алкоголя, изменение рациона питания, увеличение физических нагрузок. Идеальной диеты не существует. Очевидно, что больным, страдающим ЖБП (особенности НАСГ, в основе которого лежит инсулинорезистентность, нарушение энергетического обмена между жировой тканью, скелетной мускулатурой и печенью), в первую очередь необходимо уменьшить калорийность суточного рациона. Одной из рекомендаций может быть совет по ограничению потребления или замене продуктов, богатых насыщенными жирными кислотами, не содержащих мононенасыщенные
(пальмитиновую и олеиновую) и полиненасыщенные (докозагексаеновую иэйкозопентаеновую) жирные кислоты.Мононенасыщенные жирные кислотысодержат такие продукты, как молоко,арахисовое и оливковое масло, а полиненасыщенные – рыбий жир, льняное масло, грецкие орехи.
Физические упражнения повышают чувствительность к инсулину, способствуют уменьшению жировой клетчатки внутренних органов, увеличивают уровень адипонектина и уменьшают проявления СП. Для достижения этих целей считается достаточным трех-четырех занятий аэробными упражнениями в неделю (при затратах 400 ккал за одно занятие). Доказано, что снижение массы тела на 8–10 % по сравнению с исходной сопровождается улучшением гистологической картины НАСГ [8].
Наиболее спорным является вопросмедикаментозной терапии ЖБП. Запоследнее десятилетие поиску подходов к лечению данной категории больных была посвящена масса исследований. Если при алкогольной этиологиизаболевания основной рекомендацией является отказ от спиртного, то приНАСГ общепризнанна необходимостькоррекции метаболических нарушений (инсулинорезистентности, оксидативного стресса, гиперлипидемии).Одним из перспективных направлений лечения НАСГ является преодоление инсулинорезистентности, в т. ч.в отсутствие клинических признаковнарушения толерантности к глюкозе,с использованием инсулиносенситайзеров. Значение антиоксидантов игепатопротекторов для лечения ЖБПпродолжают изучать. Поскольку несуществует медикаментозного средства, однозначно улучшающеготечение ЖБП, поиск перспективного лекарственного агента сохраняет свою актуальность [5, 6, 9].
В связи с этим заслуживает внимания препарат Гепабене (ратиофарм, Германия), доказавший своювысокую эффективность при лечении различной патологии гепатобилиарной системы [1, 2, 4]. Выбор именно этого препарата исследователи связывают с его комбинированным действием. Так, холеретический эффект Гепабене обусловлен наличием в его составе экстракта плодов расторопши пятнистой, содержащей группу флавоноидных соединений – силимарин и силибинин, оказывающих гепатопротективное действие.
Силимарин, будучи антиоксидантом, стабилизатором клеточных мембран и иммуномодулятором, оказывает надежное противовоспалительное действие. Именно поэтому при токсических, лекарственных и алкогольных поражениях печени назначают Гепабене для коррекции
первого, гепатоцеллюлярного, этапасекреции желчи. Наличие антифибротического эффекта (сниженияпродукции коллагена путем воздействия на клетки Ито) позволяетиспользовать Гепабене даже у пациентов с ЦП для замедления скоростипрогрессирования заболевания.
Холекинетический эффект препарата обусловлен уникальными свойствами экстракта дымянки аптечной, содержащей алкалоид фумарин.Гепабене оказывает селективныйрасслабляющий эффект на сфинктерпеченочно-поджелудочной ампулы. Все это позволяет использоватьпрепарат для лечения заболеванийбилиарного тракта (хроническогохолецистита, дискинезий желчевыводящих путей, постхолецистэктомического синдрома).
Целью простого открытого несравнительного исследования явилосьизучение эффективности препарата Гепабене в лечении ЖБП.
Материал и методы
В исследование были включены 33 больных (15 мужчин и 18 женщин, средний возраст – 54,2 ± 6,8 года),страдавших ЖБП. Согласно дизайнуисследования, перед его началом (1-йвизит) и после завершения (через 12недель терапии) каждый пациентпрошел всестороннее клиническоеи лабораторно-инструментальное обследование.
Диагноз заболевания основывался на тщательном анализе характера жалоб (оценка выраженности симптомов проводилась в баллах по шкале Лайкерта), данных анамнеза, результатов физикального обследования, лабораторных (общие анализы крови и мочи, биохимическое исследование крови: билирубин, глюкоза, белок, холестерин, триглицериды, мочевая кислота, АСТ, АЛТ, ЩФ, ГГТП) и инструментальных (ультразвуковая и/или магнитно-резонансная томография печени) исследований (рис. 1, 2).
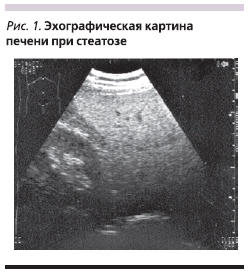
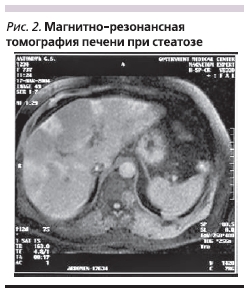
В исследование включали лиц обоего пола, страдавших ЖБП, в возрасте от 18 до 60 лет.
В исследование не включали пациентов с вирусным или аутоиммунным гепатитом/ЦП, наличием тяжелой сопутствующей патологии, принимавших препараты группы гепатопротекторов, беременных женщин.
После включения пациента в исследование назначали Гепабене по 1капсуле 3 раза в сутки во время еды(принимать не разжевывая, запивая небольшим количеством воды).В промежуточные визиты через 4 и8 недель лечения оценивали жалобыпациента, результаты осмотра, обращая внимание на наличие побочныхэффектов. После завершения терапии (через 12 недель) проводилось повторное обследование.
Результаты
Анализ жалоб пациентов во времяпервого визита показал, что чувствотяжести, ощущение дискомфорта вправом подреберье беспокоили 30больных (выраженность – от 2,9 до7,7 балла), боль в правом подреберьеимела место у 16 (выраженность – от3,3 до 6,9 балла). Признаки желудочной (тошнота, чувство горечи во рту,чувство тяжести и переполнения вэпигастрии) и кишечной (урчание,переливание в кишечнике, стул со склонностью к запорам) диспепсииотмечены в 23 случаях (выраженность – от 2,1 до 5,6 балла). У 11пациентов имели место признакиастенического синдрома (слабость,утомляемость, раздражительность, снижение работоспособности).
Согласно анамнестическим данным, длительность заболевания составила от года до 7 лет. У 28 больных, по данным ретроспективного анализа амбулаторных карт, повышение уровней трансаминаз носило транзиторный характер на протяжении нескольких лет. У всех больных в последние 6–12 месяцев до включения в исследование было стабильное повышение уровней АСТ, АЛТ и ГГТП в 1,5–2,5 раза.
Из сопутствующих заболеваний впервую очередь необходимо выделитьишемическую болезнь сердца и артериальную гипертензию (22), сахарныйдиабет типа 2 (8), хронический гастродуоденит (24) и язвенную болезнь (9).
При физикальном осмотре у 8 больных отмечены увеличение размеров печени, у 18 – умеренная болезненность при пальпации правого подреберья, положительные симптомы Мерфи, Ортнера. Болезненность в эпигастрии отмечена в 8 случаях. Абдоминальное ожирение диагностировано у 13 пациентов (индекс массы тела ≥ 30,0 кг/м²).
В общих анализах крови и мочидиагностически значимых изменений отмечено не было, в то время какпри биохимическом исследованиикрови зафиксировано повышение уровней АСТ, АЛТ и ГГТП (табл. 1).
Таблица 1. Результаты биохимического исследования крови в динамике.
Во всех случаях ультразвуковое исследование (рис. 1) выявило признаки СП различной степени выраженности (табл. 2), в то же время эхографических симптомов острого гепатита или ЦП ни в одном наблюдении зафиксировано не было. У 15 больных в процессе обследования диагностирована гипомоторная дискинезия желчного пузыря, у 7 –признаки хронического холецистита (уплотнение, утолщение стенки более 3 мм), у троих – холестероз желчного пузыря (у двоих визуализировались множественные полипы).

Магнитно-резонансная томография (рис. 2), проведенная 18 больным, также зафиксировала признаки СП. Эзофагогастродуоденоскопия не выявила признаков обострения язвенной болезни или эрозивно-язвенного поражения.
Таким образом, диагноз СП былустановлен в 3 случаях, алкогольного СГ – в 10; у 19 больных имел местоНАСГ и у одного – лекарственный гепатит.
Эффективность лечения оценивалась по следующим параметрам: улучшение субъективного самочувствия больных (уменьшение выраженности симптомов в баллах); достоверное улучшение лабораторных (в первую очередь биохимических) показателей; положительная динамика данных ультрасонографии гепатобилиарной системы. Оценка безопасности лечения проводилась на основе субъективной переносимости пациентами препарата Гепабене.
Исследование завершили 30 пациентов (трое были исключены из протокола, т. к. не явились на промежуточные визиты в 4/8 недель). При контрольном визите на 120-й день физикальный осмотр не выявил значимых отклонений, как и клинические анализы крови, а также мочи. При этом во всех случаях удалось купировать боль в правом подреберье; чувство тяжести в правом подреберье сохранялось у 5 больных, одна ко выраженность симптома оказалась существенно ниже (до 2,4 балла), чем до лечения. Признаки желудочной или кишечной диспепсии сохранялись в 7 случаях (с максимальной выраженностью до 3,6 балла). Соблюдение рациональной диеты привело к снижению веса на 1,5–3,5
кг у 7 пациентов.
Контрольное ультразвуковое исследование печени не выявило существенного улучшения эхографической картины, а при определении функции желчного пузыря зафиксирована нормализация его моторики. Положительная динамика быладостигнута в биохимических показателях крови (табл. 2).
Переносимость препарата была хорошей, из побочных эффектов отмечено лишь легкое послабление стула у троих больных, не помешавшее им завершить курс лечения. Прием препарата на течении сопутствующих заболеваний не отразился.
Заключение
Таким образом, проведенное исследование доказало высокую эффективность, безопасность и хорошуюпереносимость препарата Гепабене,который не приводит к развитиюнежелательных побочных эффектови с успехом может применяться длялечения ЖБП (СП, алкогольного инеалкогольного СГ). У данной категории больных эффективным являетсяприем Гепабене по 1 капсуле 3 раза в сутки.


