Результаты исследований свидетельствуют о неуклонном увеличении числа больных остеопорозом (ОП). В России ОП имеет каждая третья женщина и каждый четвертый мужчина в возрасте 50 лет и старше [1]. Это связано со старением популяции, возрастанием частоты состояний и заболеваний, предрасполагающих к развитию ОП. Низкоэнергетические переломы при ОП приводят к госпитализации, потери функциональных возможностей, необходимости в постороннем уходе и являются одной из причин смерти, особенно в пожилом возрасте.
В то же время ОП относится к заболеваниям, не нуждающимся в сложной диагностике. Имеется большой выбор современных лекарственных средств, способных как минимум замедлить снижение минеральной плотности кости (МПК) и снизить риск развития переломов. Основной целью диагностики является выявление пациентов с высоким риском переломов, а целью лечения – предотвращение их развития.
Недостаток времени нередко побуждает врача применять только инструментальную диагностику ОП и после получения результатов остеоденситометрии решать вопрос о назначении лечения. Однако, как и при любом другом заболевании, при диагностике ОП следует учитывать причины его возникновения; тяжесть заболевания для определения прогноза, т. е. развития переломов; необходимо исключить другие заболевания с похожими клиническими проявлениями (например, остеомаляцию, миеломную болезнь и др.).
Поэтому в рутинное обследование должны входить следующие методы [2]:
- сбор жалоб, анамнеза, проведение физикального обследования;
- лабораторная диагностика, обязательно включающая развернутый общий анализ крови и биохимическое исследование крови (уровни кальция, альбумина, креатинина, фосфора, щелочной фосфатазы, печеночных трансаминаз);
- остеоденситометрия;
- рентгенография грудного и поясничного отделов позвоночника или морфометрия позвоночника с помощью двухэнергетической рентгеновской абсорбциометрии (ДРА) в боковой проекции.
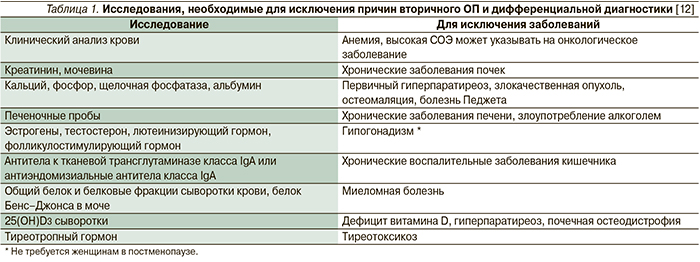
Более сложные лабораторные исследования для исключения причин вторичного ОП и дифференциальной диагностики приведены в табл. 1.
В настоящее время диагноз ОП устанавливается женщинам в постменопаузе и мужчинам 50 лет и старше на основании следующих критериев [1]:
- клинически на основании наличия перенесенного перелома при минимальной травме или спонтанного перелома (за исключением переломов костей пальцев или черепа, не характерных для ОП) при исключении других причин перелома;
- при выявлении низких показателей МПК методом ДРА;
- решение о начале лечения ОП может быть принято на основании подсчета абсолютного риска развития переломов в ближайшие 10 лет методом FRAX®.
Низкоэнергетические переломы
Наличие перелома при минимальной травме не только позволяет верифицировать диагноз ОП, но и свидетельствует о необходимости лечения. Таким больным можно не проводить измерения МПК при решении вопроса о назначении противоостеопоротической терапии. Перелом при минимальной травме определяется как произошедший спонтанно или при падении с высоты не выше собственного роста, т. е. на ровной поверхности, включая переломы, развившиеся при кашле, чихании или резком движении (например, при открытии форточки). Возможна также ситуация, когда у пациента на рентгенограмме выявлен компрессионный перелом позвонка независимо от того, выявляются симптомы компрессии или нет [3].
Переломы костей при ОП могут быть любой локализации, однако наиболее типичные – переломы грудных и поясничных позвонков, дистального отдела лучевой кости и проксимального отдела бедренной кости. При сборе анамнеза пациент обычно сообщает о переломах костей периферического скелета. Некоторые трудности могут возникать при диагностике переломов позвонков. Их клинические проявления: хроническая или впервые возникшая боль в спине; уменьшение расстояния между нижними ребрами и крылом подвздошной кости до ширины 2 пальцев и менее; ограничение движений; деформация грудной клетки; выпирающий живот, явления диспепсии. Следует заметить, что в большинстве случаев переломы позвонков при ОП происходят бессимптомно, т. е. без болевого синдрома. Переломы позвонков приводят к снижению роста, поэтому одним из важных исследований служит его ежегодное измерение. При снижении роста на 2 см и более за 1–3 года или на 4 см и более по сравнению с возрастом в 25 лет, а также появлении других признаков, позволяющих заподозрить переломы позвонков, необходимо проводить рентгенографию позвоночника или морфометрию позвонков в боковой проекции с помощью ДРА.
Показания к проведению рентгенографии позвоночника или ДРА в боковой проекции для исключения остеопоротических переломов позвонков [1]:
- Боль в спине в сочетании хотя бы с одним из следующих признаков:
- дебют боли в возрасте старше 50 лет;
- наличие диагностированного ОП;
- указание на падение с высоты собственного роста или подъем тяжести больным с вероятным ОП;
- связь с предшествующей травмой;
- возраст старше 55 лет;
- длительный прием глюкокортикостероидов (ГКС).
- Снижение роста на 2 см и более за 1–3 года или на 4 см и более по сравнению с возрастом в 25 лет.
- Выраженный грудной кифоз.
Измерение минеральной плотности костной ткани
В 1994 г. исследовательская группа Всемирной организации здравоохранения (ВОЗ) по результатам Т-критерия при остеоденситометрии и анамнезу переломов рекомендовала распределять женщин в постменопаузе в 4 группы: с нормальными показателями, остеопенией, ОП и тяжелым ОП [4]. Рекомендации ВОЗ получили широкое распространение, их начали применять при ОП у мужчин, вторичном ОП. В результате измерение МПК стало определяющим моментом в оценке риска развития переломов и необходимости лечения. Ее значимость приравнивалась к определению высоких цифр артериального давления при постановке диагноза артериальной гипертензии.
«Золотым» стандартом остеоденситометрии является ДРА, однако возможность ее проведения ограничена. Кроме этого оценку результатов исследования следует проводить аккуратно, ее могут затруднять наличие сколиоза, остеоартрита, переломов позвонков, внескелетной кальцификации и других вмешивающихся факторов [5].
Причины артефактов, приводящих к ошибкам интерпретации МПК методом ДРА:
Завышение результатов МПК:
- дегенеративные изменения позвоночника и гиперостоз (остеофиты);
- переломы позвонков;
- кальцификация окружающих тканей (лимфатических узлов, аорты);
- склеротические метастазы;
- гемангиома позвонка;
- анкилозирующий спондилит с паравертебральной оссификацией;
- плохое позиционирование шейки бедра (неадекватная внутренняя ротация);
- ожирение;
- терапия ранелатом стронция.
Занижение результатов МПК:
- ламинэктомия;
- литические метастазы;
- низкая масса тела.
Низкая МПК также наблюдается при остеомаляции. Замена этого метода исследования ультразвуковой остеоденситометрией не вполне правомерно, поскольку ее результаты не являются основанием для постановки диагноза ОП и назначения лечения.
В дальнейшем было определено, что МПК как отдельно взятый критерий имеет низкую чувствительность и его использование в диагностике не всегда позволяет достоверно определять риск развития переломов и оценивать эффективность лечения ОП [6, 7]. Большинство переломов развивается у женщин в постменопаузе с показателями МПК, соответствующими не ОП (-2,5 SD и ниже по Т-критерию), а остеопении (от -1 до -2,5 SD) и даже норме [8]. Ежегодная частота переломов бедра в возрасте 90 лет приблизительно в 30 раз выше, чем в 50 лет, однако снижение МПК с возрастом может объяснить увеличение риска переломов только в 4 раза, что почти в 7 раз ниже наблюдаемого в действительности [9]. Таким образом, переоценка значимости исследования МПК может приводить к гиподиагностике ОП, а назначение лечения только при низких показателях МПК (-2,5 SD и ниже по Т-критерию) оставит большинство больных без необходимой терапии.
Аналогичные данные получены при вторичном ОП, например, вызванном приемом ГКС. В ряде исследований, выполненных с участием больных различных популяций, получающих лечение пероральными ГКС, было отмечено развитие переломов у лиц с нормальной или незначительно сниженной МПК [10]. Кроме того, при одинаковых показателях МПК риск развития переломов у больных глюкокортикоидным ОП выше, чем при постменопаузальном [11]. В связи с этим женщинам в постменопаузе и мужчинам 50 лет и старше, принимающим пероральные ГКС, рекомендуют назначать лечение ОП при Т-критерии -1,5 SD и ниже [12].
Оценка других факторов риска. Подсчет абсолютного риска переломов по FRAX®
В настоящее время низкая МПК считается только одним из главных факторов риска переломов, но не единственным. В последние 15–20 лет было проведено много исследований, позволивших описать основные факторы риска развития переломов. При поддержке ВОЗ и ведущих организаций, занимающихся проблемой ОП: IOF (International Osteoporosis Foundation), NOF (National Osteoporosis Foundation, USA), ISCD (International Society for Clinical Densitometry) и ASBMR (American Society for Bone and Mineral Research), был создан метод прогнозирования развития остеопоротических переломов на основе клинических факторов с учетом и без учета МПК в области шейки бедра по данным ДРА-FRAX®. Он основан на серии мета-анализов данных популяционных исследований, проведенных во многих регионах мира, включая Северную Америку, Европу, Азию, Австралию, и валидизирован на 11 независимых когортах тех же регионов [13].
Клинические факторы риска, используемые для оценки вероятности развития переломов в компьютеризированном алгоритме FRAX® [13]:
- возраст;
- пол;
- низкий индекс массы тела;
- предшествующие низкоэнергетические переломы, особенно бедра, предплечья и позвонков, включая выявленные при морфометрии;
- перелом бедра у родителей;
- прием пероральных ГК;
- курение в настоящее время;
- злоупотребление алкоголем;
- ревматоидный артрит;
- причины вторичного ОП:
- нелеченый гипогонадизм у мужчин и женщин (например, ранняя менопауза, двусторонняя овариэктомия или орхидэктомия, нервная анорексия, химиотерапия рака молочной железы, гипопитуитаризм);
- воспалительные заболевания кишечника (например, болезнь Крона, язвенный колит). Риск частично обусловлен применением ГКС, однако он остается и после поправки на терапию ГКС;
- длительная иммобилизация (нап-ример, травма спинного мозга, болезнь Паркинсона, инсульт, мышечная дистрофия, анкилозирующий спондилит);
- трансплантация органов;
- сахарный диабет 1 типа;
- заболевания щитовидной железы (нелеченый гиперпаратиреоз, неправомерное назначение высоких доз тиреоидных гормонов при гипотиреозе);
- хроническая обструктивная болезнь легких.
Некоторые клинические факторы риска (возраст, индекс массы тела) сильно взаимосвязаны с МПК, и их оценка может быть использована в отсутствие данных остеоденситометрии. Наоборот, другие факторы риска переломов частично или полностью не зависимы от МПК (т. е. дают дополнительные сведения о риске развития переломов), а их комбинация позволяет получать больше информации, чем использование только данных МПК [14].
Цель создания рабочего инструмента FRAX – сделать доступной оценку риска переломов в широкой клинической практике, в т. ч. в отсутствии возможности проведения остеоденситометрии. Подобные инструменты существуют в различных областях медицины, например в кардиологии. FRAX® также позволяет более объективно оценивать риск развития переломов у пациентов с остеопенией по результатам ДРА. Этот метод определяет абсолютный риск перелома у женщин в постменопаузе и мужчин 50 лет и старше в течение ближайших 10 лет. FRAX® рассчитывается отдельно для каждой страны, для России – по российской модели (http://www.shef.ac.uk/FRAX/tool.jsp?country=13).
FRAX® можно подсчитывать как без учета данных денситометрии, так и введя в соответствующую графу результаты денситометрии шейки бедра – предпочтительно по Т-критерию. Важно заметить, что как для женщин, так и для мужчин Т-критерий определяется по базе данных NHANES III для женщин белой расы в возрасте 20–29 лет. Результатом подсчета FRAX® служат две цифры. Первая – 10-летний абсолютный риск основных остеопоротических переломов (major osteoporotic) – клинически значимого перелома позвоночника, перелома дистального отдела предплечья, перелома проксимального отдела бедра или перелома плеча; вторая отдельно показывает 10-летний абсолютный риск перелома проксимального отдела бедра (hip fracture).
Дальнейшие исследования на большой выборке пациентов, проведенные для усовершенствования FRAX®, позволили более глубоко изучить взаимосвязь каждого фактора риска с возрастом, полом пациента, временем развития перелома. Для примера: у женщины в 50 лет с Т-критерием -2,5 SD риск переломов значительно ниже, чем с теми же показателями МПК в 80 лет. FRAX® не использует одинаковый градиент риска, а позволяет индивидуально рассчитывать риск переломов, принимая во внимание не только данные остеоденситометрии, но и возраст пациента [14].
Значения абсолютного риска, свидетельствующие о необходимости назначения терапии, несколько различаются в разных странах. Это зависит от многих причин, в т. ч. риска переломов и смерти, желания платить за лечение [13]. Например, по клиническим рекомендациям США [15], лечение ОП следует назначать женщинам в постменопаузе и мужчинам в возрасте 50 лет и старше с остеопенией при ДРА, если абсолютный риск переломов бедра > 3 %, а основных остеопоротических переломов > 20 %. В Великобритании порог вмешательства зависит не только от значения 10-летнего абсолютного риска по FRAX®, но и от возраста пациента и варьируется по основным остеопоротическим переломам от 7,5 % в возрасте 50 лет до 30,0 % в возрасте 80 лет [16]. В России порог вмешательства также зависит от возраста больного. Тактика врача определяется на основании графика, опубликованного на сайте Российской ассоциации по ОП (www.osteoporoz.ru), по вертикальной оси которого откладывается абсолютный риск основных остеопоротических переломов, а по горизонтальной – возраст пациента (см. рисунок). Если пересечение этих двух параметров пришлось на красную зону графика, пациенту показано лечение, если в зеленую зону – лечение можно не проводить и оценку риска перелома повторить через 5 лет. В том случае если показатели пациента соответствуют красной зоне графика (высокий риск переломов), но у него не было переломов в анамнезе, а результаты остеоденситометрии либо отсутствуют, либо не соответствуют критериям ОП, врачу рекомендуется выставлять диагноз вероятного ОП и назначать фармакологическое лечение [1].

Как и любой инструмент для диагностики, FRAX® имеет некоторые ограничения. Клинические факторы риска вводятся как дихотомический показатель (да/нет). Понятно, что для таких факторов, как злоупотребление алкоголем, табакокурение, прием пероральных ГКС, большое значение имеет доза и длительность приема или потребления. Например, для длительного (3 месяца и более) применения пероральных ГКС FRAX® подсчитывает риск с учетом средней дозы (≥ 2,5 мг/сут, но < 7,5 мг/сут в преднизолоновом эквиваленте) и длительности терапии [17]. Однако следует ожидать, что высокие дозы (≥ 7,5 мг/сут) ассоциированы с более высоким риском переломов и, наоборот, низкие дозы (< 2,5 мг) – с меньшим риском [18–20]. FRAX® не учитывает высокий риск падений, тяжесть течения заболеваний, вызывающую вторичный ОП (например, тяжелый ревматоидный артрит). При расчете абсолютного риска не вводится число низкоэнергетических переломов в анамнезе, хотя риск последующих переломов прогрессивно возрастает с увеличением числа уже перенесенных.
В связи с этим в последние годы стали обсуждаться и вводиться поправки расчета риска переломов по FRAX®. По данным популяционных исследований, проведенных в Великобритании, сформулированы относительно простые арифметические действия, которые могут быть использованы в поправке 10-летнего абсолютного риска перелома бедра и риска основных остеопоротических переломов в зависимости от суточной дозы ГКС (табл. 2) [21].
Например, женщина 60 лет, принимающая пероральные ГКС для лечения ревматоидного артрита (в отсутствие других факторов риска) с ИМТ 24 кг/м2 имеет индивидуальный 10-летний абсолютный риск основных остеопоротических переломов 18 %. Если она получает высокую суточную дозу ГКС, вероятность перелома с учетом поправки составит 20,7 % (18 × 1,15), а при приеме низкой дозы – 14,4 % (18 × 0,8).
Индивидуальный абсолютный риск переломов может быть недооценен, поскольку во FRAX® вводится только МПК шейки бедра. Это недоучитывает риск переломов среди большинства больных вторичным ОП, поскольку более выраженные изменения МПК в этих случаях происходят в позвоночнике. Результаты остеоденситометрии шейки бедра описывают возможность развития периферических переломов костей скелета, а МПК поясничного отдела позвоночника – риск переломов позвонков [22]. В случае явной разницы показателей МПК в этих зонах измерения может быть выполнен простой расчет, компенсирующий различия и повышающий точность определения индивидуального абсолютного риска основных остеопоротических переломов, к которым относятся переломы позвонков. Несложные арифметические действия проводятся по следующему правилу: увеличение/снижение индивидуального абсолютного риска по FRAX® = 0,1 умножить на величину индивидуального абсолютного риска основных остеопоротических переломов по FRAX® и умножить на разницу между Т-критерием поясничного отдела позвоночника и Т-критерием шейки бедра, округленную до целой величины.
Например, Т-критерий шейки бедра = -1,7 SD, Т-критерий поясничного отдела позвоночника = -3,5 SD, индивидуальный абсолютный риск основных остеопоротических переломов по FRAX® = 18 %.
0,1 × 18 % = 1,8 %.
Разница между Т-критериями составляет (-3,5 – -1,7) -1,8, а при округлении до целой величины – -2.
1,8 % × 2= 3,6 %. Поскольку МПК в поясничном отделе позвоночника ниже, чем МПК бедра, эта величина добавляется к величине индивидуального абсолютного риска основного остеопоротического перелома по FRAX®. То есть 18 % + 3,6 % = 21,6 % ≈ 22 % [22].
Алгоритм диагностики и лечения для женщин в постменопаузе и мужчин в возрасте 50 лет и старше
Тактика врача по оказанию помощи больным ОП и в группах риска разработана Российской ассоциацией по ОП [1] и опубликована на сайте www.osteoporoz.ru:
При наличии низкоэнергетических переломов в анамнезе диагноз ОП выставляется клинически. В этих случаях показатели остеоденситометрии в норме или в зоне остеопении не влияют на постановку диагноза ОП и принятие решения о назначении лечения.
Если низкоэнергетических переломов в анамнезе нет, оцениваются возраст пациента и факторы риска ОП. Остеоденситометрию методом ДРА следует назначать всем женщинам в возрасте 65 лет и старше и мужчинам в возрасте 70 лет и старше. Пациентам моложе этого возраста остеоденситометрия проводится только при наличии факторов риска ОП. При Т-критерии ≤ -2,5 SD верифицируют диагноз ОП и назначают лечение. Если остеоденситометрия недоступна или показатели МПК в норме или в зоне остеопении (Т > -2,5 SD), следует оценивать 10-летнюю вероятность перелома по FRAX и сопоставлять с порогом вмешательства. При «красной зоне» диагностируется вероятный ОП и назначается лечение.
Остальным пациентам оценка факторов риска проводится 1 раз в 5 лет, даются рекомендации по профилактике развития ОП.
Пациентам, которым проводится и планируется терапия пероральными ГКС ≥ 3 месяцев, был предложен более строгий алгоритм [12].
Согласно ему, лечение ОП следует назначать, если: возраст пациента ≥ 70 лет, или есть низкоэнергетический перелом в анамнезе, или пациент принимает высокую суточную дозу пероральных ГКС (≥ 7,5 мг в преднизолоновом эквиваленте), или Т-критерии ≤ -1,5 SD, по данным ДРА, или при оценке 10-летней вероятности основного остеопоротического перелома по FRAX® и сопоставлении ее с порогом вмешательства определена «красная зона».
ОП у молодых
Остеоденситометрию довольно часто проводят людям молодого возраста, и при получении низких показателей МПК может встать вопрос о назначении лечения. Согласно современным рекомендациям, МПК у детей и подростков должна оцениваться по Z-критерию. Его снижение на два стандартных отведения и более определяется как «низкая костная масса». Диагноз ОП может быть поставлен только при развитии низкоэнергетических переломов [1, 23]. Такой же подход используется и при диагностике у мужчин и женщин 20–50 лет (у женщин детородного возраста) [1].
Низкая МПК может быть выявлена среди лиц, костная масса которых просто не достигла своего пика. Это может наблюдаться среди худых людей, а также являться следствием наследственной предрасположенности, влияния окружающей среды в период роста. В целом это здоровые люди, у которых переломы отсутствуют или развиваются при большой травме, и они не нуждаются в лечении ОП. Низкая МПК также может быть результатом дефицита витамина D, наблюдаемого в некоторых регионах. И наконец это может быть ОП, развившийся у молодых людей в результате нарушения моделирования и/или ремоделирования костной ткани в период роста и более поздние сроки.
Диагностика и лечение ОП у лиц обоего пола в возрасте 20–50 лет (у женщин детородного возраста) определены недостаточно четко. IOF создала рабочую группу для обзора патофизиологии, диагностики и лечения ОП у молодых лиц (за исключением детей и подростков) для создания стратегии скрининга. В опубликованном этой рабочей группой обзоре [24] определены основные причины вторичного ОП у молодых (хронические и воспалительные заболевания, влияющие на костный метаболизм; эндокринная патология, нейромышечные и метаболические заболевания). В отсутствие этих заболеваний, а также приема лекарственных препаратов, приводящих к снижению костной массы, конституциональной низкой массы тела, позднего пубертата, рекомендовано обследование на наличие генетической патологии (несовершенный остеогенез, гипофосфатазия, синдром ОП-псевдоглиома). После тщательного обследования может быть поставлен диагноз ОП, если Т-критерий поясничного отдела позвоночника или бедра ≤ -2,5 SD и/или есть низкоэнергетический перелом в анамнезе, и/или пациент перенес повторные переломы (более 2). Важно заметить, что связь между МПК и риском переломов определена для молодых лиц недостаточно, проведено ограниченное число исследований по оценке эффективности и безопасности основных препаратов лечения ОП. Обзор рабочей группы IOF пока не получил статуса рекомендаций.
Заключение
За последние годы в помощь врачу общей практики дан четкий алгоритм диагностики и лечения ОП. Он постоянно совершенствуется и корректируется с учетом данных последних отечественных и зарубежных исследований. Основное внимание все больше уделяется не инструментальным и лабораторным методам диагностики, а общепринятому клиническому осмотру и ведению больного.


