Жизнь современного делового человека сопряжена с воздействием многих внешних факторов: малоподвижным образом жизни, долгим пребыванием в неудобной позе, сидя за компьютером, авиаперелетами со сменой часовых поясов, нахождением бóльшую часть времени в помещении с искусственным освещением, эмоциональными стрессами. Наиболее частыми нарушениями, сопряженными с «офисным образом жизни», являются острые и хронические болевые синдромы, нарушения сна, изменения настроения [1]. Эти расстройства существенно влияют на качество жизни и могут служить причиной нетрудоспособности.
Боль в спине
Основной причиной развития боли в спине при длительной работе сидя является миофасциальный болевой синдром.
Серия недавно проведенных клинико-эпидемиологических исследований позволила обсуждать существование нескольких форм “офисных” мышечно-тонических синдромов:
- напряженной шеи;
- болезненного плеча;
- болезненного локтя;
- болезненного предплечья;
- болезненной кисти.
Было показано, что риск развития этих синдромов повышается при работе за компьютером более 5 часов в неделю [8].
Кроме длительного пребывания в неудобной позе к факторам, способствующим развитию миофасциального синдрома, относятся перерастяжение мышцы в результате выполнения «неподготовленного» движения, например занятия в спортивном зале, механическое сдавление мышцы (например, ремнем сумки). Важную роль играют сопутствующие тревожные расстройства, а также нарушения обмена электролитов в результате эндокринных расстройств, увеличивающих мышечный тонус. Провоцирующим фактором может служить переохлаждение (работа под кондиционером).
Различают следующие клинические критерии миофасциального болевого синдрома (I. Russell, 2008):
Основные критерии:
- пальпируемый тяж в мышце;
- участок локальной болезненности в пределах тяжа;
- при давлении на участок локальной болезненности воспроизводится типичная для пациента боль;
- при пассивном растяжении пораженной мышцы возникает болезненность, ограничивающая объем движений.
Дополнительные критерии:
- локальное сокращение пораженной мышцы при пальпации триггерной зоны;
- локальное сокращение пораженной мышцы при уколе триггерной зоны иглой;
- появление боли или парестезий при сдавлении триггерной зоны.
Доброкачественные миофасциальный болевой синдром и суставно-мышечная дисфункция – основные причины боли в спине. Наличие слабости в мышцах ног, выпадение чувствительности или зоны парестезии, тазовые нарушения, усиление боли при кашле, чихании или натуживании могут быть симптомами сдавления корешка. Менее чем в 1 % случаев боль в спине может быть симптомом заболевания, несущего потенциальную опасность (опухоли, инфекционной патологии, перелома).
Симптомы «опасности» при боли в спине [4]:
- возраст дебюта старше 50 лет;
- наличие в анамнезе злокачественного новообразования;
- болезненность при пальпации позвоночника;
- лихорадка;
- беспричинное снижение массы тела;
- отсутствие улучшения через месяц лечения и сохранение боли в покое;
- травма в анамнезе.
При подозрении на наличие грыжи, опухоли, инфекционной патологии, перелома необходимо проведение нейровизуализации (компьютерной – КТ или магнитно-резонансной томографии – МРТ).
Лечение неспецифической боли в спине в остром периоде включает прием обезболивающих препаратов (нестероидных противовоспалительных средств – НПВС, анальгетиков), миорелаксантов. Среди немедикаментозных методов лечения могут использоваться кинезио-, мануальная, иглорефлексотерапия. К важным аспектам относятся поддержание физической активности в этот период, а также информирование пациента о причинах боли в спине, доброкачественности заболевания. В случае развития хронической неспецифической боли в спине также могут использоваться НПВС и миорелаксанты. Однако в случае развития хронической боли необходимо назначать средства с центральным противоболевым действием – антидепрессанты (амитриптилин, венлафаксин, дулоксетин), антиконвульсанты с противоболевым действием (габапентин, прегабалин) [6].
Головная боль
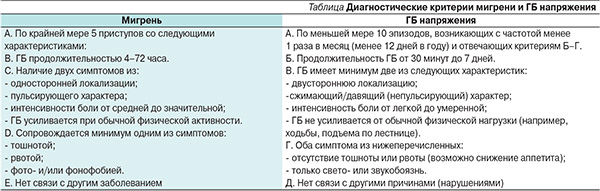
Головная боль (ГБ) – еще один болевой синдром, сопровождающий людей трудоспособного возраста. Наиболее частыми причинами цефалгий являются мигрень и ГБ напряжения. Распространенность вторичных ГБ, включая цервикогенную, в популяции не превышает 5–6%. Хотя распространенность вторичной ГБ, связанной с заболеванием, несущим потенциальную угрозу здоровью, не превышает 1 %, диагностический поиск должен быть направлен прежде всего на исключение этих заболеваний. Как и в случае боли в спине, ориентиром служат симптомы – “красные флажки”, симптомы опасности [2].
К таким симптомам относятся:
- необъяснимая лихорадка, гриппоподобное состояние, потеря массы тела;
- впервые возникшая ГБ у пациента с онкологическим заболеванием, иммуносупрессией, ВИЧ;
- жалобы на мышечную слабость, чувствительные нарушения, двоение, атаксию, эпилептические приступы;
- травма в анамнезе;
- изменения в неврологическом статусе;
- ГБ достигает пика интенсивности в течение короткого промежутка времени (< 1 минуты);
- ГБ впервые возникла в возрасте старше 50 лет;
- прогрессирующая ГБ (возникновение хронической ежедневной ГБ);
- усиление ГБ при пробе Вальсальвы и ее эквивалентах (кашель, чихание, натуживание);
- усиление ГБ в определенной позе;
- отек диска зрительного нерва.
При наличии одного или нескольких из этих симптомов необходимо проведение нейровизуализации: при подозрении на кровоизлияние или патологию костной системы – КТ, в остальных случаях – МРТ. В случае отсутствия симптомов опасности ставится диагноз соответствующей формы первичной ГБ. Диагностические критерии мигрени и ГБ представлены в таблице.
Людям, страдающим мигренью и работающим в современном офисе, необходимо особенно тщательно контролировать триггеры или провокаторы мигрени. Стрессовые ситуации, нарушение режима сна, пропуск приема пищи, искусственное освещение относятся к несомненным провокаторам мигренозных приступов, а контроль этих факторов – к одному из путей профилактической терапии. Для купирования приступов мигрени используются простые анальгетики в сочетании с противорвотными средствами, триптаны, препараты эрготамина, комбинированные анальгетики. Частые и дезадаптирующие приступы мигрени являются показанием к назначению профилактической терапии. К препаратам с доказанным противомигренозным действием относят β-адреноблокаторы, антиконвульсанты, антидепрессанты, блокаторы кальциевых каналов, препараты ботулотоксина. Для купирования ГБ напряжения используются простые и комбинированные анальгетики, для лечения хронической формы препаратом выбора является амитриптилин [3].
Синдром карпального канала
Работа на клавиатуре и с компьютерной мышью является фактором риска компрессии срединного нерва в карпальном канале. У людей, длительное время работающих за компьютером, ежегодный риск развития симптомов повреждения срединного нерва составляет 5,5 % [7]. Дополнительными факторами повреждения нерва риска служат эндокринные заболевания (патология щитовидной железы, сахарный диабет), ревматоидный артрит, злоупотребление алкоголем. Одним из первых симптомов синдрома карпального канала остаются болезненные парестезии, возникающие в ночные и утренние часы. Парестезии могут локализовываться в I, II, III пальцах кисти, но иногда захватывать всю кисть. Боль возникает или появляется при поднятии руки вверх (например, если пациент держится за высокий поручень в транспорте). Характерен положительный симптом Тинеля – при поколачивании в области лучезапястного сустава возникает боль, иррадиирующая в пальцы кисти. При прогрессировании заболевания развивается слабость тенара, короткой отводящей и противопоставляющей большой палец мышце: пациенту становится трудно застегивать пуговицы, завязать галстук. Диагноз может быть подтвержден с помощью электронейромиографического исследования.
Профилактикой развития и прогрессирования синдрома карпального канала служит выбор позы для руки при помощи «физиологичных» клавиатуры и компьютерной мыши, позволяющих расслаблять мышцы. Также рекомендуется ношение ортезов, особенно ночью, когда высок риск дополнительного сдавления руки во сне. При болевом синдроме могут использоваться НПВС, но они приносят временное облегчение. Большим эффектом обладают блокады с глюкокортикоидами. При неэффективности консервативной терапии рассматривается возможность хирургического лечения (пересечение связки, сдавливающей срединный нерв) [7].
Сезонные аффективные расстройства
«Теперь моя пора: я не люблю весны; скучна мне оттепель; вонь, грязь – весной я болен…» Эти строки из стихотворения А.С. Пушкина как нельзя лучше иллюстрируют настроение многих горожан ранней весной. Сезонное аффективное расстройство – подтип депрессивного расстройства, возникающего в одно и то же время года. Выделяется несколько типов сезонного аффективного расстройства:
Тип 1. Зимний. Начинается поздней осенью, в начале зимы; характерные симптомы:
- снижение настроения;
- ощущение безысходности;
- повышенная тревожность;
- снижение внутренней энергии;
- ощущение тяжести в руках и ногах;
- снижение социальной активности, меньшее желание общения;
- сонливость;
- утрата интереса к любимым занятиям;
- изменение аппетита, желание есть пищу, богатую углеводами;
- прибавка массы тела;
- трудности концентрации внимания.
Тип 2. Весенний. Начинается весной, может продолжаться в течение лета, включает:
- повышенную тревожность;
- трудности засыпания;
- раздражительность;
- беспокойство;
- снижение массы тела;
- снижение аппетита.
Отдельным типом является сезонное аффективное расстройство у пациентов с биполярным расстройством, характеризующимся стойким повышением настроения, гиперактивностью, беспокойством, позитивной оценкой происходящего, не соответствующей реальности, ускорением мышления и речи.
Существует несколько гипотез развития сезонного аффективного расстройства. Во-первых, с изменением времени года меняются циркадные ритмы, нарушается сон. Депрессия при сезонном аффективном расстройстве может быть связана с падением уровня серотонина. Кроме этого как сон, так и настроение регулируются гормоном мелатонином, уровень которого также снижается при сезонном аффективном расстройстве. К фактора риска развития сезонного аффективного расстройства относятся женский пол, положительный семейный анамнез, наличие униполярного депрессивного расстройства или биполярного расстройства, а также проживание в удаленных от экватора зонах.
Поскольку сезонное аффективное расстройство – это вариант депрессивного расстройства, при его выраженной степени могут отмечаться суицидальные мысли, социальная изоляция, пропуск работы или учебы, злоупотребление алкоголем. В этих случаях необходима консультация психиатра.
Основными методами лечения сезонного аффективного расстройства являются светотерапия при помощи специальных ламп, лекарственная и психотерапия. Среди медикаментозных средств предпочтение отдается антидепрессантам группы селективных ингибиторов обратного захвата серотонина (сертралин, пароксетин, флуоксетин), селективных ингибиторов обратного захвата серотонина и норадреналина (венлафаксин). Антидепрессант бупропион эффективен в качестве профилактики развития сезонного аффективного расстройства [5].
Инсомния
Нарушения сна отмечаются в 10–15 % случаев в популяции, а наиболее распространенной их формой является инсомния. К основным симптомам инсомнии относятся короткий сон, трудности засыпания, отсутствие ощущения отдыха после сна, нарушение активности днем – повышенная утомляемость, снижение концентрации внимания, нарушения памяти, снижение настроения.
Следующие факторы могут провоцировать развитие кратковременной инсомнии:
- нарушения цикла сна и бодрствования (смена часовых поясов, ненормированный рабочий день, нарушение режима сна);
- психологические (стресс, страх звонка ночью”, шум, маленькие дети);
- эмоционально-аффективные нарушения (тревога, депрессия);
- прием препаратов, нарушающих сон (β-адреноблокаторы, антидепрессанты), алкоголя, кофе;
- сопутствующие острые или хронические заболевания, болевой синдром, беременность, нарушения мочеиспускания.
Нарушение гигиены сна, циркадных ритмов и высокий уровень тревоги приводят к развитию длительной инсомнии. Дифференциальная диагностика инсомний проводится с синдромом беспокойных ног, а также парасомниями (ночными кошмарами и снохождением). При синдроме апноэ во сне, как правило, не бывает инсомнии, однако присутствует чувство усталости днем.
Основные подходы к лечению инсомнии заключаются в выявлении дистресса, коррекции причин или факторов, провоцирующих нарушения сна, информировании пациента о причинах и триггерах инсомнии, обучении гигиене сна, назначении снотворных препаратов. Гигиена сна включает соблюдение режима сна, дневную (но не вечернюю!) физическую активность, использование много света утром после пробуждения, отсутствие дневного сна, исключение алкоголя, кофе, курения во второй половине дня, подготовку ко сну. Не рекомендуется ночью следить за временем, читать или смотреть телевизор в постели, оставаться в кровати в состоянии бодрствования. При инсомнии эффективны немедикаментозные методы лечения – релаксационные техники, биологическая обратная связь. При длительной инсомнии пациент должен быть обследован на выявление тревожных расстройств или депрессии, при их наличии следует назначать антидепрессанты [9].
Таким образом, работа в крупных компаниях несомненно престижна, однако сопряжена с отсутствием “временных рамок” рабочего дня, а также развитием «офисного синдрома».


